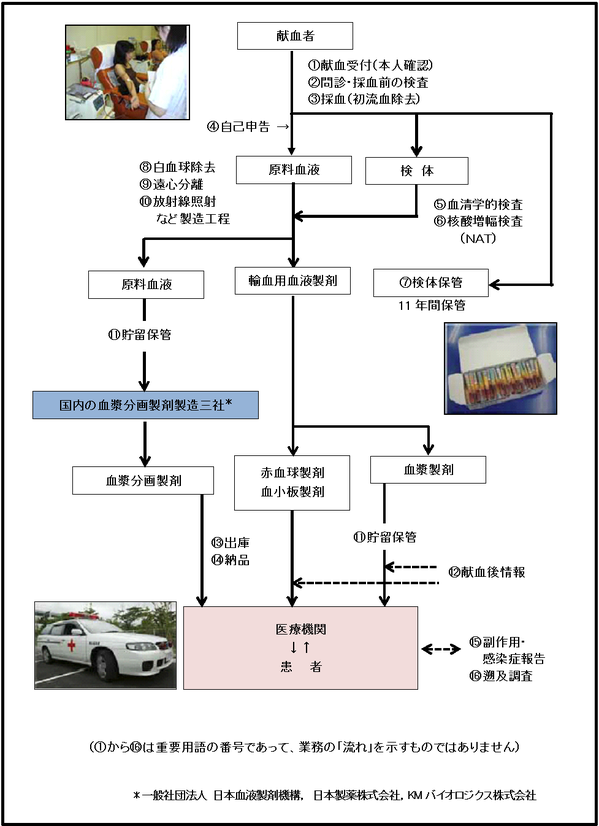
献血から供給まで
- 1.献血受付(本人確認)
- 2.問診・採血前の検査
- 3.採血(初流血除去)
- 4.自己申告
- 5.血清学的検査等
- 6.核酸増幅検査(Nucleic acid Amplification Test; NAT)
- 7.検体保管
- 8.白血球除去(Leukocyte reduction ;LR)(製造工程)
- 9.遠心分離(製造工程)
- 10.放射線照射(製造工程)
- 11.貯留保管
- 12.献血後情報
- 13.出庫
- 14.納品
- 15.副作用・感染症報告
- 16.遡及調査
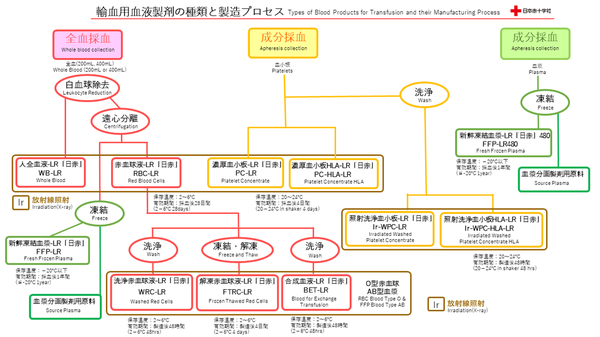
輸血用血液製剤の種類と製造プロセス
図解
1.献血受付(本人確認)
献血は、全国の献血ルーム、献血バスおよび出張献血による会社等の職場で実施します。献血会場の受付では、安全で責任ある献血血液の確保のため、ご自身を証明できるものの提示を求める本人確認を実施し、献血者にタッチパネルによる問診事項への回答を依頼します。また、国が定めた採血基準*と患者の安全確保のための基準を満たす献血者を受け入れています。
献血を希望する際は、全員、問診事項に正しく回答する必要があります。
問診は、感染直後から抗原または抗体が検出できるまでの感染の事実を検知できない期間(ウインドウ期)などにおいて実施可能な、検査の限界を補う唯一の方法です。
献血者は、献血の方法や危険性等を理解することはもちろん、問診の意義や目的を正しく理解し、患者に安全な血液を提供するために「安全で責任ある献血」をすることが必要です。
(厚生労働省医薬食品局血液対策課 「血液事業報告平成25年度版」より一部改編)
献血ルーム

献血バス
出張採血

受付

問診事項への回答
「献血場所」についてはこちら
*採血基準
「安全な血液製剤の安定供給の確保等に関する法律施行規則」(昭和31年6月25日厚生省令第22号)に基づき、全血採血(200mL、400mL)および成分採血(血漿、血小板)ごとに、年齢、体重、血圧、血色素量、年間採血量、採血間隔等の基準が定められています。この基準に不適合な場合は、採血できません。
- 「問診事項」についてはこちら
「問診事項の解説」についてはこちら(血液事業報告 平成29年度 厚生労働省医薬・生活衛生局血液対策課)
- 「採血基準」についてはこちら
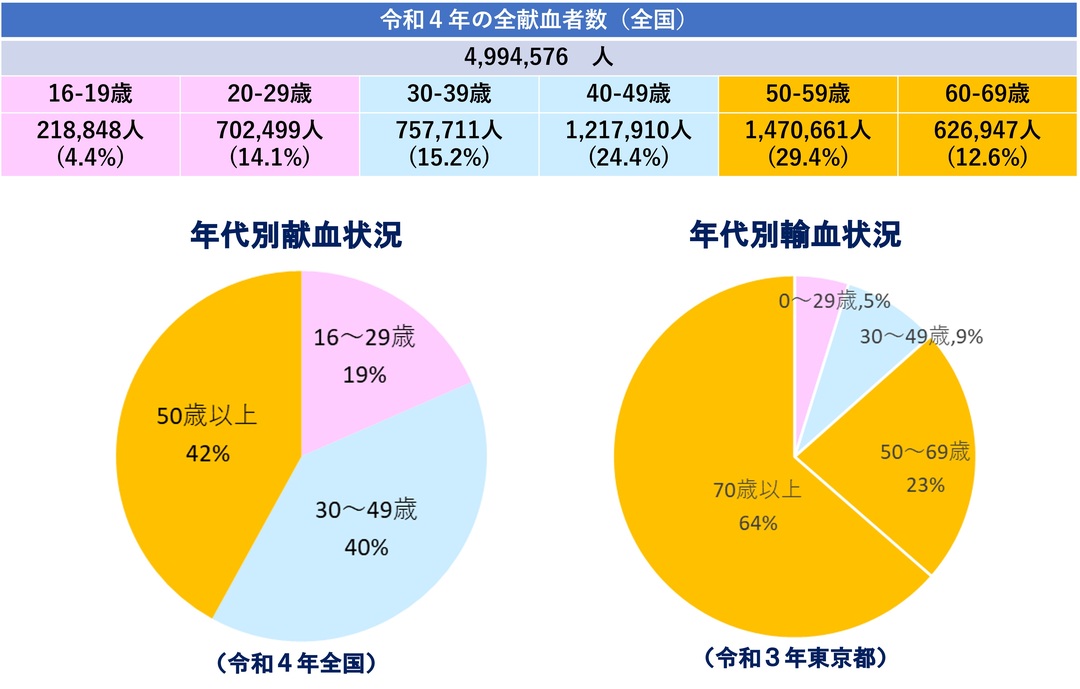
令和4年の献血者数は約500万人です。輸血を必要とする患者数は年間約100万人であり、東京都の調べでは85%以上が50歳以上です。高齢の患者ほど輸血が必要となることが多いのです。
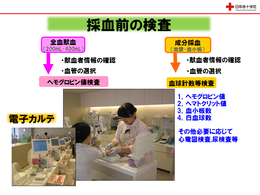
2.問診・採血前の検査
献血者から採血することができるかは、問診および採血前検査の結果をもとに、採血基準に基づき総合判定します。

3.採血(初流血除去)
採血方法には、「全血採血」と「成分採血」があります。
全血献は、200mLまたは400mLの血液を採血バッグに採取します。成分採血は、成分採血装置を用いて全血を採血し、その中から血漿と血小板を採取し、赤血球成分は返血する方法です。
なお、採血時には皮膚消毒や初流血除去などの安全対策を行っています。
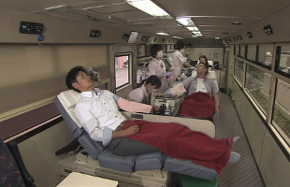
全血採血
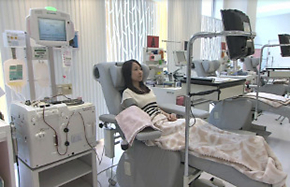
成分採血(献血者の左が成分採血装置)
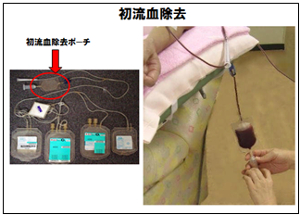
- 「初流血除去」についてはこちら
4.自己申告

自己申告用紙
問診の際、献血者にHIV感染リスクに関する事項を確認しています。しかし、献血時に申告できなかった献血者のために、献血後にも受信専用電話により献血者本人からの申告(自己申告)を受付けています。
申告があった場合、血液センターでは、該当する血液を排除します。
なお、個人情報保護の観点から、自己申告は、献血時に献血者本人に渡した自己申告用紙に貼付されたシールの番号(採血バッグに貼付する製造番号と同一の番号)と生年月日を、自動音声ガイドに従い申告していただき、これを録音する方式で行われています。
5.血清学的検査等
血液型検査(ABO血液型、Rh血液型)、感染症検査(抗原・抗体検査)を行います。
また、この他に献血者への検査サービスとしてコレステロール値などの生化学検査、血球計数検査を行っています。
6.核酸増幅検査(Nucleic acid Amplification Test; NAT)

ウイルスの遺伝子を構成する核酸(DNAまたはRNA)の一部を約1億倍に増幅することによってウイルス自体を高感度に検出する検査です。HBV、HCV、HIV、HEVの4種のウイルスを対象に検査します。
※令和2年8月より、HEVの個別NATを導入。
医療機関向けお知らせ
「輸血用血液製剤の添付文書改訂のお知らせ」(令和2年8月)
血清学的検査に比べ、感染してから検査で陽性とならない期間(ウインドウピリオド)が短縮されることから、輸血後感染症のリスクが低減されます。
- 「ウインドウピリオド」についてはこちら
7.検体保管
献血後情報を入手した場合、および医療機関から輸血後の感染症報告があった場合に再検査ができるよう、採血時に検査用検体と共に採取した検査用の血液の一部を11年間凍結状態で保管しています。


- 「献血後情報」についてはこちら
8.白血球除去(Leukocyte reduction ;LR)(製造工程)
原料血液は、血液センターに運ばれ、全血採血は「赤血球」と「血漿」に分離され、輸血用血液製剤として調製されます。成分採血は、血小板と新鮮凍結血漿となります。また、血漿の一部は血漿分画製剤の原料血漿となります。

原料血液受入れ
血液センターの製造部門では、原料血液受入れ時に各原料血液の採血場所、数量、外観等を確認し、製造番号、重量等をコンピューターシステムに登録します。

全血採血の白血球除去作業
全血採血された血液は、血液センターで遠心分離する前に発熱反応等の輸血副作用の低減のため、白血球除去フィルターにより白血球除去されます。(1×106個/バッグ以下)
成分採血は、採血中に成分採血キットに組み込まれた白血球除去フィルター等により白血球が除去されています。

全血採血バッグの白血球除去フィルター

成分採血キットの白血球除去フィルター
9.遠心分離(製造工程)
全血採血された原料血液は、血液の各成分の比重の違いを利用し遠心分離されたのち、赤血球と血漿に分けられます。
分離された血液が輸血用血液製剤になるまで

▼外観確認
分離された血液の外観確認を実施します。

▼ラべリング・包装
外観確認後、血液型別のラベルを貼付し、包装します。

▼コンピューターシステムによる確認・登録
包装された製剤は、コンピューターシステムにより不備がないことを確認し、登録されます。

▼血漿製剤の凍結
血漿製剤は、血漿凍結室で急速に凍結し、-30℃の冷凍室に保管します。
▼特定の患者に向けた製剤の調整
輸血副作用が生じる患者や、まれな血液型の患者などには、必要に応じた製剤を調製します。
外観確認が終了した製剤は、検査結果をコンピューターシステムで照合し、
検査に合格した製剤だけが輸血用血液製剤として供給部門に引き渡されます。
10.放射線照射(製造工程)
残存する微量の白血球による輸血後の重篤な副作用であるGVHDを予防するために、放射線照射装置を用いて、全血製剤、赤血球製剤、血小板製剤に放射線を照射しています。
- 「放射線照射による安全対策」についてはこちら

放射線照射装置

放射線照射装置にセットされる製剤
11.貯留保管

貯留保管棟(-20℃以下で冷凍保存)
- 血漿製剤
製造した血漿製剤を貯留保管し、その間にウイルス感染等が判明した場合、その製剤を抜き取ります。ウイルス感染が判明するケースとしては、同時に調製された赤血球製剤を輸血された患者のウイルス感染が疑われる場合等や、献血者が再び献血し感染が確認される場合があります。 - 原料血漿
血漿分画製剤は、数千人分の血漿をプールして製造されます。プールするまで原料血漿を血液バッグの状態で貯留保管し、その間にウイルス感染等が判明した原料血漿があれば使用しません。この原料血漿貯留保管は、近畿ブロック血液センター福知山分室および九州ブロック血液センターならびに業務を委託している一般社団法人 日本血液製剤機構千歳工場で実施しています。
12.献血後情報
ウイルス感染をはじめとした病原体による感染を疑わせるような献血者の情報のことをいいます。たとえば、献血者から、肝炎に感染していることが判った旨の連絡が後日寄せられるケースや、検査結果が陰性であった献血者が次回献血した際に検査結果が陽性となったケースなどがあります。
13.出庫
輸血用血液製剤は、専用の冷蔵庫・冷凍庫等で各製剤に最適な条件*で保管されます。医療機関からの発注に基づき保管庫から製剤を取り出し、医療機関へ納品するための作業を行います。

赤血球製剤
冷蔵庫(室)
2~6℃*

新鮮凍結血漿
冷凍庫(室)
-20℃以下*

血小板製剤
血小板振とう機
20~24℃要・振とう*

医療機関からの受注

赤血球製剤の出庫作業
14.納品
出庫された製剤は、「定時」または「緊急」で医療機関へ届けます。

赤血球製剤の梱包

輸送箱

医療機関への納品
15.副作用・感染症報告
輸血用血液製剤の使用により患者に副作用や感染症が発生した場合は、医療機関から報告を受けます。
「最新の感染症報告」についてはこちら
「最新の非溶血性副作用報告」についてはこちら
16.遡及調査
医療機関に供給された輸血用血液製剤に感染のリスクがあると判明した場合、輸血に使用されないように、その製剤を回収し、既に患者に使用されていた場合は、感染の早期発見・早期治療に役立ててもらうために医療機関に情報を提供します。また、献血者が感染症検査で陽性となった場合も過去の献血について調査を行います。
- 「遡及調査」についてはこちら
日本には、輸血を必要とする患者が年間100万人いるといわれています。
科学が発達した現代でも、血液は人工的に造ることができません。
そのため、日本赤十字社は献血血液を原料とする輸血用血液製剤を製造し、安定的に供給する役割を担っています。
日本赤十字社は、安全な輸血用血液製剤を安定的に医療機関(患者)に届けることで、日本の医療に貢献しています。
また、同時に医薬品である輸血用血液製剤は、献血者からの生命の贈り物であるということを、私たちは忘れてはならないのです。